ІНГАЛЯЦІЙНІ ЛІКИ: БРОНХОДИЛАТАТОРИ І НЕ ТІЛЬКИ
Традиційно інгаляційний шлях введення ліків асоціюється із доставкою бронходилататорів та кортикостероїдів для лікування легеневих хвороб, таких як хронічне обструктивне захворювання легень (ХОЗЛ) та бронхіальна астма (БА) [1]. Однак такий спосіб доставки лікарських засобів (ЛЗ) все частіше досліджують для застосування і при інших хворобах, оскільки інгаляція має низку переваг, зокрема зменшення системних побічних ефектів, підвищення локальних концентрацій у дихальних шляхах, а також більшу біодоступність та швидке всмоктування
Інгаляційні препарати використовують для лікування легеневих захворювань більше 70 років. Історично інгаляційну терапію проводили лише пацієнтам із ХОЗЛ, але нещодавно її було включено до лікування окремих орфанних хвороб легень (муковісцидоз, легенева артеріальна гіпертензія) та системних захворювань (цукровий діабет). Перевагами інгаляційного шляху є більш швидке всмоктування в системний кровотік; уникнення метаболізму першого проходження; нижча частота системних побічних ефектів; більша біодоступність порівняно із такою за інших шляхів уведення [2].
«Традиційні» ліки для інгаляційної доставки
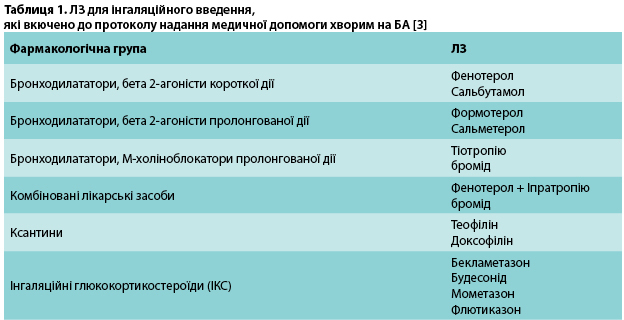
Спеціалісти добре знають інгаляційні препарати для лікування БА з гострим та хронічним перебігом і ХОЗЛ. Доведено, що такий спосіб доставки має низку переваг, оскільки препарат потрапляє безпосередньо до органа-мішені (дихальні шляхи), мінімізується системна дія препарату, виключаються медикаментозні взаємодії. У сучасних доказових рекомендаціях щодо лікування цих станів традиційні бронходилататори (бета-агоністи короткої дії, бета-агоністи тривалої дії, антимускарини короткої дії, антимускарини тривалої дії та інгаляційні кортикостероїди) призначають для монотерапії та/або комбінованої терапії (табл. 1). Ці продукти доступні у вигляді інгаляторів (з дозованою дозою, з «м’яким» аерозолем, із сухим порошком) та у формі розчинів для розпилення. Лікарі менш знайомі з доступними інгаляційними методами терапії, що застосовують при інших захворюваннях легень та/або системних нелегеневих патологіях.
Інгаляційна і, зокрема, небулайзерна терапія включає в себе бета 2-агоністи короткої дії, бета 2-агоністи тривалої дії, ІКС, холінолітики. Необхідність призначення ІКС слід розглядати у пацієнтів з будь-якою ознакою, пов’язаною з БА, в дозах відповідно до важкості захворювання. Необхідно титрувати дозу ІКС до найнижчої, при якій зберігається ефективний контроль БА.
Інгаляційні препарати для лікування БА представлені у формі дозованих аерозольних інгаляторів (ДАІ), що активуються диханням, дозуючих сухопорошкових інгаляторів (ДПІ), інгаляторів типу «softmist» та небулайзерів. ДАІ можна використовувати при БА різного ступеня важкості, навіть у разі загострення. Про техніку застосування різних інгаляційних портативних пристроїв ми вже докладно писали у попередній статті «Фармацевт Практик» (№ 4, 2020) [4]. Зокрема, існує декілька типів інгаляційних систем — кишенькові (ДАІ), ДАІ, що активуються вдихом, сухопорошкові інгалятори (СПІ), небулайзери тощо. Небулайзери застосовують в умовах стаціонару, зазвичай за необхідності введення ЛЗ у високих дозах (бронхолітиків, ІКС), а також при загостреннях.
ІКС — найбільш ефективні протизапальні препарати при персистувальній БА. Доведено, що вони зменшують симптоми БА, покращують якість життя, функцію легенів, зменшують бронхіальну гіперреактивність, контролюють запалення в дихальних шляхах, знижують частоту, тяжкість загострень та смертність від БА.
Бронхолітики тривалої дії: бета 2-агоністи не застосовують як монотерапію без ІКС. Доведено, що така комбінація має переваги, якщо середні дози ІКС при монотерапії не дозволяють контролювати перебіг БА. Додавання бета 2-агоністів тривалої дії до ІКС покращує астма-рахунок, зменшує вираженість нічних симптомів, покращує функцію легень, знижує потребу в бронхолітиках короткої дії та частоту загострень, не підвищує ризик пов’язаних з БА госпіталізацій, дозволяє швидше досягти контролю захворювання у більшої кількості пацієнтів та при застосуванні ІКС у більш низьких дозах, ніж ІКС при монотерапії.
Антимікробні засоби для інгаляцій
Інгаляційні антимікробні засоби використовують для лікування муковісцидозу та бронхоектазії іншого походження, захворювань, спричинених нетуберкульозними мікобактеріями, деякими грибами і вірусами. Антимікробні засоби, схвалені FDA для інгаляцій, включають амікацин, азтреонам, тобраміцин, декасан та рибавірин (табл. 2) [5].

Деякі інші антибіотики також можуть бути використані поза призначенням як інгаляційні засоби для лікування легеневих інфекцій у пацієнтів, у яких існує високий ризик антимікробної резистентності. Наприклад, колістин призначають при муковісцидозі, ШВЛ-асоційованій пневмонії, після трансплантації легень, гентаміцин — при бронхоектазії з некістозним фіброзом, амфотерицин В — після трансплантації легень чи за наявності тяжких постопераційних інфекцій, цефтазидим — при ШВЛ-асоційованій пневмонії [7].
Ензими для інгаляцій
Розчин для інгаляцій дорнази-альфа — це рекомбінантний фермент дезоксирибонуклеази (або ДНКази), показаний у поєднанні зі стандартною терапією при муковісцидозі для поліпшення легеневої функції один або два рази на день. Препарати дорнази-альфа слід зберігати в холодильнику (2–8 °C) і не можна піддавати впливу кімнатної температури протягом більше 24 год. Ампули поставляються в пакетиках із захисною плівкою задля нейтралізації впливу світла. Найбільш поширені побічні реакції (>3% порівняно з плацебо) включають зміни голосу, фарингіт, висип, ларингіт, біль у грудях, кон’юнктивіт, риніт, зниження активності ≥10%, лихоманку та задишку [8].
Таким чином, фармацевти повинні знати дозування, приготування та можливі побічні ефекти цих інгаляційних ЛЗ, щоб забезпечити їхнє безпечне та належне застосування. Основне розуміння показань, зберігання ліків, запобіжних заходів та необхідних пристроїв доставки важливі для проведення інгаляційної терапії.
Руслан Редькін, канд. фарм. наук,
Нінель Орловецька, канд. фарм. наук,
Оксана Данькевич, канд. фарм. наук
Література
- National Heart, Lung, and Blood Institute. 2020 Focused updates to the asthma management guidelines: A report from the National Asthma Education and Prevention Program Coordinating Committee Expert Panel Working Group. J Allergy Clin Immunol. 2020;146:1217-1270
- Newman S.P. Drug delivery to the lungs: challenges and opportunities. Ther Deliv. 2017;8(8):647-661.
- Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) медичної допомоги. Бронхіальна астма / Наказ Міністерства охорони здоров’я України 08 жовтня 2013 року № 868. https://www.dec.gov.ua/wp-content/uploads/2019/11/2013_868_ykpmd_ba_dor.pdf
- https://fp.com.ua/articles/tekhnika-zastosuvannya-inhalyatora/
- Maselli D.J., Keyt H, Restrepo M.I. Inhaled antibiotic therapy in chronic respiratory disease. Int. J. Mol. Sci. 2017;18(5):1062.
- Virazole (ribavarin) package insert. Bridgewater, NJ: Bausch Health; May 2019.
- Quon B.S., Goss C.H., Ramsey B.W. Inhaled antibiotics for lower airway infections. Ann Am Thorac Soc. 2014;11(3):425-434.
- Pulmozyme (dornase alfa package) insert. South San Francisco, CA:Genentech, Inc; January 2018.