«Крик петуха», или Наказание коклюшем
«Легкие настолько раздражены каждой попыткой изгнать то, что причиняет беспокойство, что воздух в них не может ни попасть, ни с легкостью выйти снова. Видно, как пациент захлебывается и, как будто удушаемый, останавливает дыхание в середине горла… И хотя у них нет мучительного кашля на протяжении четырех или пяти часов кряду, затем этот пароксизм кашля возвращается, теперь столь жестокий, что кровь с силой вылетает из носа и изо рта. Очень часто за этим следует рвота…», — так звучит первое из дошедших до нас описаний заболевания коклюшем, сделанное в 1578 г. французским врачом Гильеном де Байо
Коклюш — острое инфекционное заболевание, для которого характерны катаральные явления в верхних дыхательных путях и приступы судорожного кашля. Своим названием, в переводе с французского означающим «крик петуха», заболевание обязано характерному звуку, который больные издают во время приступа кашля. В Японии и Китае коклюш именуют «стодневным кашлем», указывая таким образом на затяжное течение заболевания.
Возбудитель коклюша — бацилла Bordetella pertussis (коклюшная палочка) — была выделена из кашлевой слизи больного ребенка в 1906 г. бельгийскими бактериологами Жюлем Борде (1870–1961) и Октавом Жангу (1875–1957). В медицинской литературе бациллу часто называют палочкой Борде — Жангу. Источником заражения коклюшем является больной человек. Механизм передачи заболевания — аэрозольный, путь передачи — воздушно-капельный. Заражение коклюшем происходит при тесном контакте с больным. Во внешней среде коклюшная палочка быстро погибает, поэтому через предметы обихода (игрушки, белье, поручни в транспорте) инфицирование обычно не происходит. Коклюшная палочка — один из наиболее контагиозных, непосредственно передающихся патогенов человека: при контакте с больным вероятность заражения составляет 90%. Больной представляет опасность с конца инкубационного периода в течение 1–3 недель.
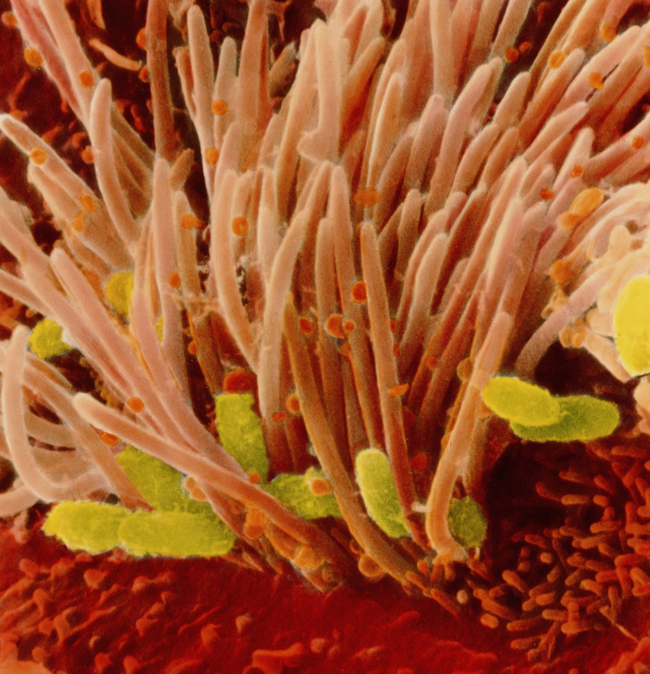
Возбудитель коклюша Bordetella pertussis (зеленый цвет) на слизистой трахеи; видны реснички эпителия (розовый цвет); сканирующая электронная микроскопия
Наиболее высокие показатели заболеваемости (около 80%) регистрируют у детей в возрасте до 6 лет, в связи с чем коклюш традиционно относят к группе «детских» инфекций. В то же время специалисты утверждают, что и у взрослых коклюш — не редкость, но у них заболевание протекает в стертой форме, и в большинстве случаев его просто не выявляют. По статистике ВОЗ, ежегодно в мире регистрируют 50–60 млн случаев заболевания коклюшем, 90% из которых приходится на развивающиеся страны, где вакцинация против коклюша охватывает незначительную часть населения или не проводится вовсе. Периодические вспышки заболевания отмечают и в странах с высоким охватом населения вакцинацией. Смертность от коклюша и его осложнений в развитых странах составляет 0,04%, в развивающихся — до 1%.
Коклюшная палочка за работой
Входными воротами инфекции является слизистая оболочка дыхательных путей. Бацилла размножается в клетках мерцательного эпителия, не проникая в кровоток. На месте внедрения возбудителя развивается воспаление, нарушаются функции ресничек, обеспечивающих самоочищение слизистой оболочке, и увеличивается секреция слизи. Постепенно происходят изъязвление эпителия дыхательных путей и очаговый некроз. Патологический процесс наблюдается в трахее, гортани и носоглотке, однако наиболее выражен в бронхах и бронхиолах. Слизисто-гнойные пробки закупоривают просвет мелких бронхов, развивается очаговое спадение легочной ткани (ателектазы), эмфизема легких.
Наиболее высокие показатели заболеваемости (около 80%) регистрируют у детей в возрасте до 6 лет, в связи с чем коклюш традиционно относят к группе «детских» инфекций. В то же время специалисты утверждают, что и у взрослых коклюш — не редкость, но у них заболевание протекает в стертой форме, и в большинстве случаев его просто не выявляют
Основные симптомы коклюша обусловлены действием токсина, выделяемого коклюшной бациллой. Раздражая нервные окончания в бронхах, коклюшный токсин играет важную роль в развитии характерного симптома коклюша — судорожных приступов кашля. Нарушение ритма дыхания и расстройства газообмена, сопровождающие длительные приступы кашля, могут приводить к изменению гемодинамики и повышению проницаемости сосудов, что, в свою очередь, грозит развитием геморрагических симптомов, гипоксией и ацидозом. Постоянное раздражение рецепторов дыхательных путей способствует формированию в дыхательном центре очага возбуждения по типу доминанты. Вследствие этого приступы кашля возникают чаще, становятся сильнее и могут быть спровоцированы различными неспецифическими раздражителями (болью, прикосновением, звуком и др.). Из доминантного очага возбуждение распространяется на другие отделы нервной системы, в частности на сосудодвигательный и рвотный центры.
С действием коклюшного токсина также связывают лимфоцитоз, гипогликемию и повышенную чувствительность к гистамину. Последняя сохраняется длительное время, что объясняет склонность к развитию бронхоспазма, даже когда возбудитель не высевается. Коклюшный токсин снижает неспецифическую иммунореактивность организма, в частности нарушает процесс фагоцитоза, что может способствовать присоединению вторичной микробной флоры, а также развитию длительного носительства и распространению возбудителя. Кроме того, токсин повышает проницаемость гематоэнцефалического барьера, что позволяет другим токсинам и вирусам проникать в мозг. Известно, что и сам коклюшный токсин является нейротоксином.
Драма в трех актах
Инкубационный период при коклюше длится от 3 до 14 суток.
В катаральный, или продромальный, период признаки нарушения общего состояния выражены слабо. Температура тела либо нормальная, либо субфебрильная. Возможен насморк с вязким слизистым отделяемым. Постепенно нарастает сухой кашель. Длительность катарального периода тем короче, чем тяжелее протекает заболевание. У детей первого года жизни с тяжелым течением коклюша продолжительность этого периода составляет 3–5 суток, а у детей старшего возраста — около 2 недель.
В среднем с третьей недели начинается пароксизмальный, или судорожный, период — период спазматического кашля. Приступу кашля предшествуют першение в горле, «царапанье» и чувство давления в груди. Кашлевые толчки чередуются с глубоким свистящим вдохом. После чего опять следует серия кашлевых толчков.
После нескольких нормальных вдохов может начаться новый  пароксизм кашля. Во время приступа выделяется обильная вязкая стекловидная мокрота; наблюдается одутловатость, покраснение, иногда посинение кожи лица; язык высовывается наружу, вследствие чего его уздечка нередко травмируется о края зубов; иногда возникают кровоизлияния под слизистую оболочку конъюнктивы глаза. Приступ кашля при коклюше может заканчиваться рвотными движениями с выделением вязкой слизи. Длительность приступов — в среднем 4 минуты. В зависимости от тяжести заболевания число приступов варьирует от 5 до 50 в сутки. Приступы чаще возникают в ночное время.
пароксизм кашля. Во время приступа выделяется обильная вязкая стекловидная мокрота; наблюдается одутловатость, покраснение, иногда посинение кожи лица; язык высовывается наружу, вследствие чего его уздечка нередко травмируется о края зубов; иногда возникают кровоизлияния под слизистую оболочку конъюнктивы глаза. Приступ кашля при коклюше может заканчиваться рвотными движениями с выделением вязкой слизи. Длительность приступов — в среднем 4 минуты. В зависимости от тяжести заболевания число приступов варьирует от 5 до 50 в сутки. Приступы чаще возникают в ночное время.
Одним из симптомов судорожного периода коклюша является расстройство ритма дыхания, которые особенно выражены при тяжелом течении заболевания. На высоте приступа кашля у маленьких детей высок риск остановки дыхания; у грудных детей апноэ может наступить после нескольких кашлевых толчков.
Для коклюша также характерны расстройства кровообращения. При легкой форме заболевания отмечают только отечность век, усиливающуюся во время приступа кашля. В тяжелых случаях одутловатость и синюшность лица сохраняются и между приступами. При неосложненном коклюше в легких часто обнаруживают эмфизему и явления умеренного бронхита. В связи с вовлечением в патологический процесс центральной нервной системы коклюш сопровождается изменением нервной возбудимости, что проявляется либо беспокойством и раздражительностью, либо вялостью и апатией, нередко утомляемостью и расстройством сна. При более тяжелых формах наблюдаются дрожание конечностей, общие судороги и потеря сознания. Судорожная фаза даже при легкой форме заболевания может продолжаться 4–5 недель.
В период выздоровления, или разрешения, пароксизмы кашля становятся не такими частыми и тяжелыми, реже заканчиваются рвотой, однако наряду со слабостью и раздражительностью еще долгое время (до 2 месяцев) беспокоят больного. В течение нескольких месяцев после выздоровления пароксизмальный кашель может появляться вновь, как правило, на фоне острой респираторной вирусной инфекции.
«Облегченный» вариант
Перенесенный коклюш (как и противококлюшные прививки) не обеспечивает напряженного пожизненного иммунитета. У вакцинированных детей и у взрослых, заболевающих повторно, коклюш обычно протекает в атипичной форме. Так, возможно абортивное течение заболевания, когда за катаральным периодом наступает кратковременный (не более 1 недели) период судорожного кашля, после чего наступает выздоровление.
У детей с нарушенной схемой иммунизации противококлюшной вакциной заболевание часто протекает в стертой форме. Пароксизмальный период отсутствует, и клинические проявления коклюша ограничиваются наличием сухого навязчивого кашля. При стертой форме заболевания общее состояние практически не нарушается, сохраняется работоспособность, и больной не торопится обратиться к врачу. Сам того не зная, человек является источником коклюшной инфекции. Такая форма заболевания наиболее опасна в эпидемиологическом отношении. Еще сложнее установить точный диагноз при бессимптомной форме коклюша, когда клинические симптомы отсутствуют и о наличии инфекции можно судить только по повышению уровня специфических антител к коклюшному микробу.
Опасность осложнений!
У грудничков, особенно в первое полугодие жизни, заболевание протекает в тяжелой или среднетяжелой форме и часто приводит к развитию осложнений. У них часто наблюдаются приступы апноэ, пневмония, ателектазы (25%), судороги (3%), энцефалопатия (1%). Коклюш в грудном возрасте в 15% случаев сопровождается развитием бронхопневмонии.
Опасно, если коклюшем заболевает беременная. Будущая мама может не придать значения затяжному кашлю и тогда, родив здорового ребенка, сразу заразит его коклюшем.
При тяжелом течении коклюша возможны пневмоторакс, кровоизлияния в мозг и другие органы, разрывы мышц живота и барабанных перепонок и др. Серьезным осложнением является энцефалопатия — невоспалительные изменения головного мозга, которые могут привести к различным стойким повреждениям (глухоте или эпилепсии) и даже смерти.
Как у детей, так и у взрослых неблагоприятное влияние на течение коклюша оказывает присоединение других респираторных заболеваний, прежде всего гриппа. В таких случаях резко возрастает риск бронхолегочных осложнений.
Лечение коклюша
Антимикробная терапия эффективна только на ранних стадиях заболевания — в катаральный период и первые сутки пароксизмального периода. При легких и среднетяжелых формах назначают препараты группы макролидов (эритромицин, мидекамицин, азитромицин, рокситромицин, кларитромицин), используют антибиотики пенициллинового ряда (амоксициллин). При тяжелых формах и при отсутствии возможности перорального приема препаратов (у детей грудного возраста, при рвоте и др.) назначают карбенициллин, ампициллин и др. Проведение антибактериальной терапии в пароксизмальный период нецелесообразно, так как это способствует колонизации дыхательных путей вторичной микрофлорой и повышению риска осложнений. Назначение антибиотиков в пароксизмальный период необходимо при бронхолегочных осложнениях, вызванных вторичной микрофлорой, а также при наличии сопутствующих хронических заболеваний легких.
Противокашлевые и отхаркивающие препараты при коклюше малоэффективны. При частых тяжелых приступах кашля назначают антигистаминные средства с седативным эффектом (прометазин), а также противосудорожные препараты с седативным эффектом (диазепам). Для грудных детей жизненно важным является отсасывание слизи из глотки, в ряде случаев необходимо проведение искусственной вентиляции легких и кислородной терапии.
Снижению частоты и облегчению приступов кашля при коклюше способствуют свежий увлажненный воздух в помещениях, полноценное питание, а также уменьшение воздействия внешних раздражителей, способных спровоцировать приступ кашля.
Вакцина: проблема безопасности
Поскольку ни перенесенный коклюш, ни прививка не создают пожизненного иммунитета к заболеванию, используемые в настоящее время схемы вакцинации предупреждают развитие коклюша в младшем возрасте, когда болезнь наиболее опасна. Привитые в детстве подростки и взрослые могут заболеть повторно, однако переносят коклюш в легкой или стертой форме.
Первые (цельноклеточные) вакцины против коклюша появилсь более 90 лет назад и представляли собой суспензии убитых B. pertussis. Коклюшную вакцину обычно назначали детям в комбинации с дифтерийным и столбнячным анатоксином (вакцина АКДС). Всеобщая вакцинация против коклюша была введена в развитых странах Европы и Америки в конце 40-х–начале 50-х годов прошлого века. Заболеваемость и смертность от коклюша значительно снизились. В то же время риск развития тяжелых поствакцинальных осложнений (асептический менингит, периферические мононевриты, тромбоцитопения, гемолитическая анемия, энцефалопатия, анафилактические реакции и др.) при использовании цельноклеточных вакцин против коклюша требовал поиска других средств иммунопрофилактики. Решением проблемы стали бесклеточные противококлюшные вакцины, состоящие из одного или нескольких очищенных антигенов B. pertussis, в частности инактивированного коклюшного экзотоксина. При высокой эффективности бесклеточные коклюшные вакцины значительно превосходят цельноклеточные по безопасности и постепенно вытесняют их с фармацевтического рынка.
“Фармацевт Практик” #01′ 2010
