«Привилегия» Homo sapience, или Почему болит спина
Прямохождение — уникальный способ передвижения. Из более чем 250 видов приматов только один — Homo sapience — передвигается на двух конечностях. Что дало человеку вертикальное строение тела? «Ловкость и интеллект», — скажут антропологи. «Трудности при родах, высокий риск развития сосудистых заболеваний ног и боль в спине», — добавят врачи. Действительно, на протяжении жизни на боль в спине жалуются 80% населения планеты
— Как устроен позвоночник?
— Позвоночник человека представляет собой изогнутый вертикальный столб. Он подвижен и гибок, как пружина, что позволяет нам активно двигаться. Для того чтобы удерживать голову и туловище в равновесии непосредственно над 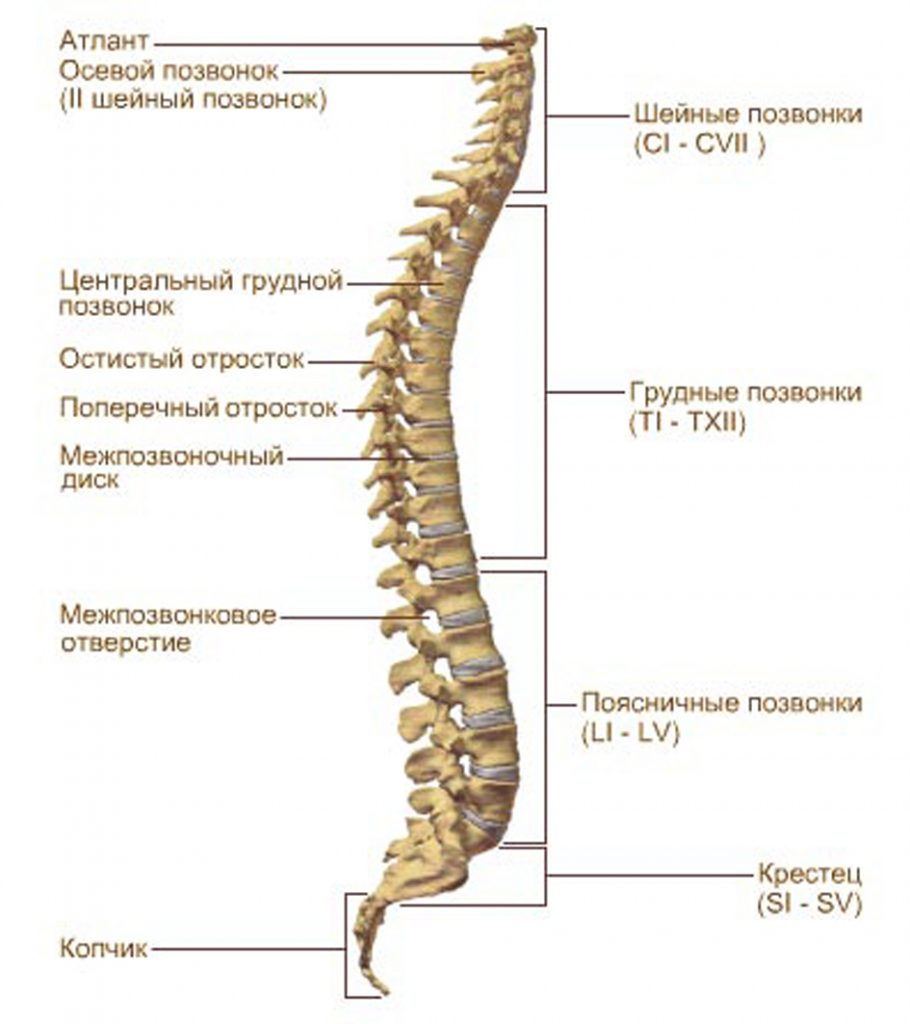 тазобедренными суставами и нижними конечностями сформировались S-образные изгибы — лордозы и кифозы. Основной структурно-функциональной единицей позвоночника является позвонок. Всего их насчитывается от 32 до 34. Каждый позвонок состоит из короткого толстого столбика (тела), дуги, прикрепленной к телу сзади, и семи отростков, отходящих от дуги и необходимых для движения позвонков, прикрепления связок и мышц. Между телом и дугой позвонка находится позвоночное отверстие. Позвоночные отверстия образуют позвоночный канал, в котором находится спинной мозг. Суставные отростки ограничивают межпозвонковые отверстия, через которые выходят спинномозговые корешки. Между позвонками находятся хрящевые межпозвонковые диски, каждый из которых состоит из фиброзного кольца и студенистого ядра. Благодаря эластичной консистенции диски выдерживают и распределяют давление между позвонками и таким образом играют роль амортизатора, а также обеспечивают сгибание позвоночника.
тазобедренными суставами и нижними конечностями сформировались S-образные изгибы — лордозы и кифозы. Основной структурно-функциональной единицей позвоночника является позвонок. Всего их насчитывается от 32 до 34. Каждый позвонок состоит из короткого толстого столбика (тела), дуги, прикрепленной к телу сзади, и семи отростков, отходящих от дуги и необходимых для движения позвонков, прикрепления связок и мышц. Между телом и дугой позвонка находится позвоночное отверстие. Позвоночные отверстия образуют позвоночный канал, в котором находится спинной мозг. Суставные отростки ограничивают межпозвонковые отверстия, через которые выходят спинномозговые корешки. Между позвонками находятся хрящевые межпозвонковые диски, каждый из которых состоит из фиброзного кольца и студенистого ядра. Благодаря эластичной консистенции диски выдерживают и распределяют давление между позвонками и таким образом играют роль амортизатора, а также обеспечивают сгибание позвоночника.
— Почему болит спина?
— Антропологи полагают, что заболевания позвоночника стали своеобразной платой за прямохождение и возможность манипулировать верхними конечностями. У эволюционных предков Homo sapience спинной хребет представлял собой арку, и нагрузка на его отдельные сегменты была распределена равномерно. Когда человек встал на задние конечности, позвоночник взял на себя функцию опорного столба, поддерживающего тело, и нагрузка, особенно на нижнюю его часть, многократно возросла. Например, если человек весом 60 кг и ростом 165 см стоит прямо, опустив руки, то нижний поясничный диск испытывает нагрузку 30 кг. Когда он просто вытягивает руки вперед, нагрузка возрастает в 2 раза, а если он будет удерживать в вытянутых руках груз 10 кг, то нагрузка на диск возрастет до 206 кг. Примерно такую же нагрузку испытывает поясничный диск при наклоне вперед и опускании руки; если же при этом в руках будет находиться груз весом 30 кг, то нагрузка на диск увеличится до 480 кг. А если эти 30 кг поднять рывком из положения максимального сгибания туловища, то в зависимости от развитости мышц нагрузка на диск может достигать 1,5 тонны!
— Чем вызвана боль в спине?
— Выдержать большие нагрузки, сделать их более равномерными позвоночнику помогает правильная осанка и развитой связочно-мышечный аппарат. Соответственно, при слабости мышц, нарушении осанки, избыточной массе тела риск поражения позвоночника и межпозвонковых суставов резко увеличивается. Даже у спортсменов при неправильных (несимметричных, чрезмерных) нагрузках, а также при подъеме тяжестей рывком часто возникает боль в спине.
Важнейший фактор риска возникновения боли в спине — продолжительное пребывание в одном и том же положении (за рулем автомобиля, при работе с компьютером). На боль в спине часто жалуются представители «сидячих» профессий (офисные работники) те, кто много времени проводит стоя (провизоры, продавцы, официанты) и чья работа требует частых наклонов и поворотов головы и туловища (например, работа на конвейере), а также связанная с вибрациями.
Развитию заболеваний, сопровождающихся болью в спине, способствуют возрастные дегенеративные изменения костной, хрящевой и мышечной ткани. Некоторые врачи-ортопеды утверждают, что в позвоночнике эти процессы начинаются уже в возрасте 18 лет и в зависимости от образа жизни, наследственной предрасположенности и особенностей питания прогрессируют быстрее или медленнее. Для женщин дополнительным фактором риска возникновения боли в спине является беременность.
— Какие заболевания могут проявляться болью в спине?
— Боль в спине чаще всего вызвана дегенеративно-дистрофическими процессами в позвоночнике (остеохондрозом, спондилезом и спондилоартрозом), его врожденными или приобретенными деформациями (кифозом, сколиозом), смещением тел позвонков, позвоночным стенозом, нестабильностью позвоночника и остеопорозом, чаще всего наблюдаемым у женщин в период менопаузы.
Реже боль в спине обусловлена новообразованием, затрагивающим позвоночник или спинной мозг, различными заболеваниями спинного мозга, деструкцией позвонков, поражением нервных корешков вследствие инфекционных процессов и метаболических нарушений. Переломы позвоночника, анкилозирующий спондилоартрит и системные аутоиммунные заболевания, при которых в процесс вовлекается позвоночник, также сопровождаются болью. Боль в спине может возникать при соматических заболеваниях внутренних органов.
Выдержать большие нагрузки, сделать их более равномерными позвоночнику помогает правильная осанка и развитой связочно—мышечный аппарат
Читайте также об остеопорозе: Невыносимая хрупкость бытия и Опора для организма
— Что происходит при остеохондрозе?
— Одной из наиболее распространенных причин боли в спине является остеохондроз позвоночника. Признаки этого хронического заболевания рентгенологически выявляют у каждого второго человека старше 25 лет. При остеохондрозе наблюдаются дегенеративное поражение хряща межпозвонкового диска и реактивные изменения со стороны тел смежных позвонков. Поражение диска возникает вследствие возрастных дегенеративных изменений и/или его повторных травм при падениях, ударах, избыточной статической и динамической нагрузке. Центральная часть диска — студенистое ядро — высыхает и частично утрачивает амортизирующую функцию. Расстояние между позвонками уменьшается, позвоночник теряет свою гибкость. Расположенное по периферии диска фиброзное кольцо истончается, в нем образуются трещины, к которым смещается студенистое ядро, образуя выпячивание, а при разрыве фиброзного кольца — грыжу. В пораженном позвоночном сегменте возникает относительная нестабильность позвоночника, развиваются остеофиты тел позвонков (спондилез), повреждаются связки и межпозвонковые суставы (спондилоартроз). Грыжи диска в заднем и заднебоковом направлении могут вызвать компрессию спинномозгового корешка (радикулопатию), спинного мозга (миелопатию) или их сосудов. Боль в пояснично-крестцовой области и в нижних конечностях в 80% случаев вызвана дисковыми грыжами при остеохондрозе.
Развитию заболеваний, сопровождающихся болью в спине, способствуют возрастные дегенеративные изменения костной, хрящевой и мышечной ткани
Обострения остеохондроза позвоночника связаны, как правило, с переохлаждением, простудными заболеваниями, поднятием тяжестей, резкими движениями или, напротив, с длительным нахождением в статичной позе. В зависимости от локализации поврежденных межпозвонковых дисков боль иррадиирует в шею, плечо, руку, спину. Если сдавлены кровеносные сосуды, питающие мозг, возникают головная боль, головокружения, шум в ушах, двоение в глазах, тошнота и рвота.
— Роль мышц в формировании болевого синдрома в спине?
— На изменения в дисках, связках и суставах позвоночника, а также появление болевой импульсации из рецепторов пораженных тканей позвоночно-двигательного сегмента мышцы практически всегда откликаются тонической рефлекторной реакцией (рефлекторный миотонический синдром). Патологические импульсы следуют через спинной мозг к поперечно-полосатым мышцам, вызывая их рефлекторное напряжение. Физиологическая обоснованность напряжения мышц, следующего за любой болью, заключается в иммобилизации пораженного участка тела, создании вокруг него мышечного корсета. В дальнейшем мышечный спазм становится фактором, поддерживающим боль, так как механизм обратной связи формирует замкнутый круг: мышечный спазм—патологическая защитная поза—боль—усиление мышечного спазма и т.д. Мышечный спазм приводит к микроциркуляторным нарушениям, способствуя развитию локальной ишемии, может вызвать деформацию и ограничение подвижности позвоночника, компрессию проходящих вблизи нервных стволов. Рефлекторное напряжение мышц ухудшает координацию движений и ограничивает способность к передвижению.
На фоне дегенеративно–дистрофических изменений позвоночника или избыточного напряжения тех или иных мышечных групп может возникать так называемый миофасциальный болевой синдром, обусловленный формированием активных и пассивных триггерных точек в мышцах и/или связанных с ними фасциях. Активная триггерная точка представляет собой зону повышенной возбудимости мышцы или ее фасции, она вызывает боль в покое и при движении, сопровождающемся напряжением мышцы. Пассивная триггерная точка выявляется только при пальпации мышцы.
— Что делать при боли в спине?
— Прежде всего необходимо обратиться к врачу. Причины заболевания и тактику лечения определяют лишь после тщательного обследования. В любом случае лечение должно быть направлено на уменьшение выраженности болевого синдрома и восстановление подвижности позвоночника. В ряде случаев для купирования боли достаточно исключить неблагоприятные статические и динамические нагрузки. В течение нескольких дней рекомендуют отдых, при острой боли в спине — постельный режим в течение нескольких суток, жесткую постель, корсет (фиксирующий пояс). При ослаблении боли показаны постепенное увеличение физической нагрузки, лечебная физкультура. В подострый период рекомендуют магнитотерапию, грязелечение, массаж, мануальную терапию, а также светолечение для улучшения трофики пораженных тканей.
— Какие препараты назначают при боли в спине?
— Пациентам с жалобами на боль в спине обычно назначают нестероидные противовоспалительные препараты (НПВП) (диклофенак, ибупрофен, нимесулид, мелоксикам и др.). Препараты этой группы особенно эффективны на ранних стадиях развития болевого синдрома, поскольку обладают выраженным обезболивающим и противовоспалительным эффектом. Однако их длительный прием может сопровождаться побочными эффектами, в частности, со стороны пищеварительного тракта, почек и нервной системы, особенно у пациентов старшего возраста. В связи с этим при умеренном болевом синдроме целесообразно использование НПВП для местного применения (гелей, мазей, спреев). Инъекционные и пероральные лекарственные формы НПВП назначают непродолжительными курсами для облегчения боли в период обострения заболевания.
Учитывая, что при боли в спине в патологический процесс практически всегда вовлечены мышцы, используют миорелаксанты, чтобы улучшить двигательные функции и облегчить проведение лечебной физкультуры.
— В каких случаях при боли в спине следует обязательно обратиться к врачу?
- Если отмечается интенсивная боль.
- Если интенсивность боли не зависит от положения тела и движений.
- Если в анамнезе отсутствует указание на боль в спине.
- Если пациент моложе 20 лет и старше 55 лет.
- Если боль усиливается ночью.
- Если боль возникла в результате травмы.
- Если в анамнезе есть указание на онкологический процесс.
- Если боль возникла на фоне лихорадки и похудения.
- Если боль сопровождается общей слабостью.
- Если боль сопровождается нарушением походки.
- Если имеют место факторы риска развития спинальной патологии: наличие урогенитальной инфекции, лекарственная иммуносупрессия.
“Фармацевт Практик” #05′ 2009
